상복부 초음파 급여화 이후 2년의 경과
Two Years of Experience with Health Insurance Coverage of Upper Abdominal Ultrasound in South Korea
Article information
Trans Abstract
In September 2014, insurance benefits were implemented for ultrasound examinations for patients suspected of having one of the four serious diseases. Initially, there was considerable confusion in the clinical field, but this has gradually dissipated. Full insurance coverage for upper abdominal ultrasounds began on April 1st 2018, and now 2 years have passed. Using data requested from the Health Insurance Review and Assessment Service of South Korea, we examined the trends in the number of upper abdominal ultrasound examinations by period, hospital type, and ultrasound type. Before the start of full insurance coverage, we were concerned about a significant increase in the number of examinations, but this did not, in fact, occur. Especially in tertiary hospitals, the amount of such activity is low, so it is necessary to apply an increased cost for epigastric ultrasounds. Also, improved quality control is needed, particularly monitoring, because in some hospitals the ultrasounds are conducted by people who are not doctors.
서 론
여러 우려와 기대 속에서 지난 2014년 9월부터 4대 중증 질환의심 환자를 대상으로 초음파 검사를 실시하는 경우 1회에 한해서 보험급여를 시행하였다[1]. 초기에 임상 현장에서 큰 혼란을 겪으며 진행되었지만 점차 안정화되었다[2]. 이후 보건복지부와 의사협회는 2년여 간의 협의를 거쳐 2018년 4월 1일부터 상복부 초음파의 전면 급여를 시작하였고 이제 2년을 지나고 있다. 많은 국민의 혈세가 다시 국민의 건강을 위하여 투자되는 긍정적인 측면과 함께, 비용 효과의 문제, 임상 현장의 진료 행위를 과잉진료라고 공격받을 우려, 의사가 아닌 자가 초음파를 시행하는 행태 등 여러 부작용도 우려되었으며 실제로 발생해 왔다. 상복부 초음파의 전면적인 건강보험 급여화 이후 2년이 지나는 시점에서 그간의 과정을 돌아보고, 긍정적 측면과 부정적 측면을 함께 살펴보고자 한다.
본 론
상복부 초음파 급여화의 과정
2014년 악성 종양이 의심되는 환자를 대상으로 처음 1회의 검사에 한정하여 상복부 초음파 검사가 급여화되었다. 당 약 3조 3,300억 원의 재정을 투여하여 보건복지부에서는 기존에 21만원의 환자부담 검사비가 4만 4천 원 수준으로 크게 낮아진다고 대대적인 홍보를 하였다. 당시 상급종합병원에서는 상복부 초음파 의료비가 15-20만 원, 종합병원은 8-12만 원, 동네의원은 4-7만원가량이었다[3]. 최종 상복부 초음파의 수가는 7만 원가량으로 정해지면서 동네의원에서는 안도의 한숨을 쉬었지만 대학병원들은 큰 반발을 하였다. 급기야 일부 병원의 영상의학과에서는 상복부 초음파에 투여되는 인적자원을 줄이기 시작하였고, 이 부분을 소화기내과, 가정의학과들이 채우기 시작하는 계기가 되었다. 이에 대한 우려는 상복부 초음파를 가장 많이 검사를 받는 간질환 환자 동우회에서 먼저 우려를 표명하였다[4]. 만성 B형간염 환자의 상당수는 종합병원 이상의 의료기관을 이용하고 있다. 항바이러스제 매출의 70%가 종합병원, 25%가 의원급이라는 것을 보면 쉽게 알 수 있다. 의원급도 대부분 내과에서 만성 B형간염 환자를 진료하므로, 그렇지 않은 의료기관에서 상복부 초음파의 숙련도, 장비의 질에 대한 우려가 환자 단체만이 아니라, 보건복지부의 실무자나 의료계 내에서도 큰 이슈가 되었다. 많은 논란이 있었지만, 대통령 선거공약으로 매번 나온 이슈이다 보니 정책은 급하고 강하게 추진되었다. 시행 초기부터 급여 대상 환자에 대한 복잡한 기준으로 진료 현장에서는 큰 혼선이 빚어졌고, 일부 환자의 반복적인 검사와 일부 의사의 부적절한 검사가 동시에 문제가 발생하였다. 하지만 당시 보건복지부와 심평원의 실무담당자 및 의료계를 대표한 보험위원(대학 및 개원가)이 발생하는 문제들을 빠르게 대처하였고, 사업의 규모를 고려해 볼 때 비교적 큰 잡음 없이 안착하였다. 단, 의료계에서는 전면적인 초음파 급여화를 위한 행위량 측정을 위한 시범사업이 아니냐는 우려를 했고, 환자 단체에서는 초음파의 질 관리 문제에 대한 지적이 계속되었다. 특히 일부 의료기관에서는 의사가 검사를 시행하지 않고, 방사선사나 임상병리사 등의 의료보조인력에게 불법으로 단독 초음파 검사를 위임시킴으로써 행위량을 크게 늘려 이익을 취하는 문제가 더욱 많아졌다. 대학병원의 심장 초음파의 경우에는 이 문제가 더욱 심각하게 확대되는 기폭제가 되어, 간호사에게 심장 초음파 검사를 맡기는 대학병원들이 나타나거나 확대되었다[5]. 급격한 행위량 증가에 대한 대안이 없는 정부에서도 이에 대하여 고발하거나 시정을 요구하기보다 그냥 수면 아래에 묻어두는 전략을 택하였고, 내부적으로 더욱 곪아가게 되었다[6].
2015년 국민들과 의료계 모두 4대 중증 질환자만 초음파의 건강보험이 적용되는 것에 불만을 제기하면서 초음파 급여의 확대가 추진되기 시작하였다. 정부와 의사협회는 초음파 행위를 52개로 재분류하고 이에 따른 행위정의와 수가를 새롭게 만들었다. 문재인 케어의 갑작스런 등장으로 의사협회에서 추산하는 2조원의 예산과 정부의 1조 4천억 원의 주장은 맞섰지만, 일단 상복부 초음파를 먼저 급여화하고 이후 산부인과, 근골격계, 심장 등으로 순차적으로 진행하는 것으로 협상이 일단락되었다. 앞서 큰 문제로 지적된 상복부 초음파 수가의 정상화에 대한 이슈는 의원급에서 시행하는 일반 초음파는 10만 원가량, 간질환이 있는 환자가 대부분인 종합병원의 초음파는 15만 원가량으로 정해졌다(Table 1). 그리고 상급종합병원의 관행수가에 훨씬 못 미치는 부분에 대하여서는 연간 100억 원가량의 손실로 추산하고, 이에 대하여 상급종합병원에서 주로 이루어지는 복부의 암수술, 위암 내시경절제술, 담췌관내시경시술 등의 수가에 정책 가산금을 붙여주는 것으로 마무리하고 2018년 4월 1일부터 전면적인 상복부 초음파 급여가 시행되었다. 의사 사회 내에서도 의사가 직접 초음파를 검사할 필요가 없다는 대형 검진센터 등의 공장식 초음파 검사 운영을 지속해온 세력의 반발, 의료보조 인력들의 반발, 특히 불법으로 기존에 초음파 검사를 해온 일부 보조인력들의 반발과 이에 동조하는 의료계 내부의 로비는 환자를 위한 최소한의 원칙도 허무려고 하였다. 진통 끝에 국민의 혈세로 운영되는 상복부 초음파는 의사가 직접 시행해야 청구 가능하며, 부득이한 경우 방사선사가 실시하는 경우 의사가 1:1로 입회하여 지도하는 경우에만 허용하도록 명시하였다[7].
상복부 초음파 급여화 후 2년의 결과
상복부 초음파 진료량 변화
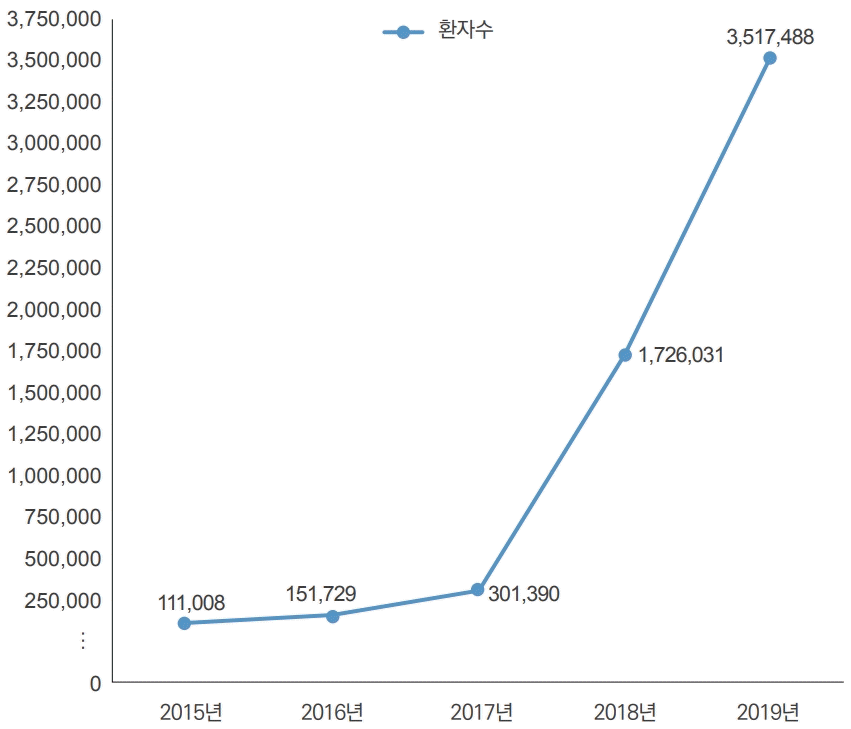
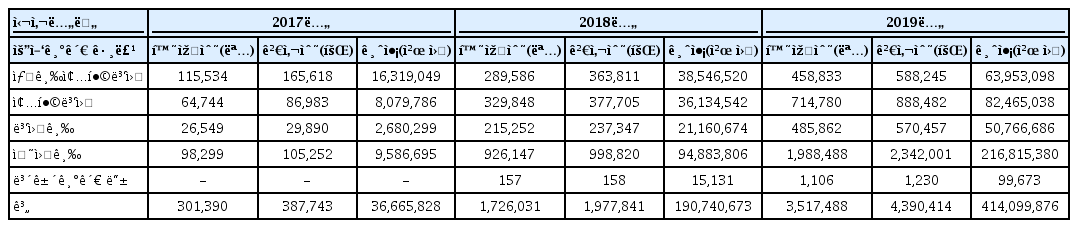
2019년 상복부 초음파 청구량은 3,517,488건(국가건강검진은 포함 안 함)이며(Fig. 1), 의원급에서 52.4%로 가장 많은 청구건을 보여주었으며, 그 다음으로 종합병원 및 병원이 22.2%, 상급종합병원은 15.4%의 비율을 차지하였다(Fig. 2). 금액으로는 2018년 414억 원가량으로 집계되었다[8] (Table 2).
상복부 초음파 종류별 차이
이를 의원급에서 주로 시행하는 일반 상복부 초음파와 상급종합병원/종합병원급에서 많이 시행하는 정밀 상복부 초음파로 나누어 집계를 해보았다. 2019년 일반 상복부 초음파는 2,395,123건, 정밀 상복부 초음파는 151,107건으로 청구 건수에 16배, 진료금액에서도 일반이 2,490억 원, 정밀이 280억 원의 큰 차이를 보였다(Table 3). 그리고 일반 초음파의 56.5%가 의원급에서, 정밀 초음파의 57.7%가 상급종합병원에서 청구되고 있었다(Fig. 3).
상복부 초음파 청구에 따른 조정이나 삭감 사례
전국의 상급종합병원 9곳의 보험심사실에 문의하여 조사한 결과 상복부 초음파의 연간 진료 횟수나 질병이나 시행 이유에 따른 조정 및 삭감 사례는 한 건도 없었다. 심사평가원에 의뢰하였지만 공식적인 자료를 받을 수 없었고, 같은 내용의 답변을 비공식적으로 하였다. 단, 40세 미만이나 간질환이 없는 환자를 정밀 상복부 초음파로 착오 청구한 사례는 자동으로 상병명과 나이를 통하여 인지하고, 일반 상복부 초음파로 조정하여 청구하도록 한 사례는 다수 있었다. 이는 행위를 입력하는 의사의 실수이며, 전액 삭감이 아닌 행위를 조정하여 청구하고 진료비를 지급한 사례들이므로 문제가 있다고 할 수 없다. 또한 일부에서 담낭만 단순 초음파로 진료하거나, 시술 중 초음파 보조를 받은 경우에도 일반 상복부 초음파 등으로 착오 청구한 사례가 있었으며, 이 또한 조정하여 재청구 및 심사를 거쳤다. 그리고, 2020년 11월 3일 국회보건복지위에서 건강보험공단의 자료를 보고 받은 발표에 따르면 2018년 4월 1일부터 12월 31일까지 간암 국가검진 초음파 검사를 시행한 진료분을 조사한 결과 188개 기관에서 당일 건강검진에서 시행한 검사를 초음파 검사 비용으로 중복 청구한 것으로 조사되어, 총 349건, 금액은 3,642만원으로 보고하였다. 원인이 착오 청구인지 고의적 부당 청구인지는 조사가 필요할 것으로 보인다[9].
결 론
2019년의 통계만으로 상복부 초음파 진료량의 추이를 결론짓는 것은 한계가 있다. 하지만 그간의 데이타를 통하여 알 수 있는 사실과 추론할 수 있는 것은 첫째, 예상보다 상복부 초음파의 청구량이 크게 늘지 않았다는 점이다. 특히 정밀 상복부 초음파의 행위량이 크게 낮은 것을 보면, 상급종합병원에서 주로 시행되는 행위량은 쉽게 늘지 못한다는 것을 확인할 수 있다. 이미 포화 상태이기 때문이다. 따라서 과도하게 관행수가보다 낮게 책정된 상급종합병원에서의 정밀 상복부 초음파의 수가는 정상화시켜도 재정에 큰 영향을 주지 않을 것이며, 이를 통하여 상급종합병원 쏠림을 막는 장벽 역할로서 본인부담금 차등을 고려한 수가변화가 필요하다고 할 수 있다. 또한 초음파 손실보상금도 예상보다 적게 책정된 것은 아니었는지 되짚어볼 필요도 있겠으며, 간경변 등의 중증 질환자를 진료하는 의원급 의료기관에도 보다 높은 보장이 돌아갈 수 있는 계기도 될 것으로 보인다. 둘째, 같은 만성 간질환자를 초음파 검사를 하는데도, 국가검진으로 검사를 하면 일반 상복부 초음파 검사료를 지급하고, 외래에서 처방하면 정밀 복부 초음파 검사료를 지급하는 현 정부정책은 분명히 부당하다. 병원들도 국가검진 초음파에는 당연히 숙련된 의료진을 투자하지 않게 되는 문제가 발생하므로, 환자들에게 양질의 검사가 돌아갈 수 있도록 이에 대한 빠른 시정이 필요하다. 셋째, 보건복지부와 심사평가원도 초기의 우려였던 과잉삭감을 하지 않겠다는 약속을 이제까지 지킨 것을 높게 평가 받을 수 있겠다. 하지만 점차 조정이 있을 것으로 예상되며, 개별 사례 심사보다는 경향 심사를 할 것으로 예상된다. 정부가 진료에 대해서 들여다보는 것을 걱정해서가 아니라, 의사 스스로 환자의 건강과 안녕을 위하여 최선의 진료를 해야하는 것은 당연하다. 상복부 초음파의 표준영상을 양질의 기계와 검사자의 숙련도 높은 검사로 획득하고 보관하는 것을 항상 유념해야 할 것이다. 보건복지부도 선의의 진료를 한 의사가 매도를 당하지 않도록 심사와 실사에서 공정하고 동료의사들도 납득할 수 있는 방향으로 한 단계 업그레이드되는 제도와 절차를 만들기를 부탁한다. 넷째, 앞에서도 잠깐 언급하였지만 초음파 검사를 적절한 인력이 하는지에 대한 점검이 필요하다. 아직도 검진 초음파는 치외법권의 사각지대로 의사 한 명이 별도의 공간에서 모니터를 보면서 방사선사나 임상병리사, 심지어 간호사가 초음파 검사를 여러 명이 동시에 진행하고 있는 현실이다. 이처럼 환자의 안전을 위협하고, 의료기관이 금전적 폭리를 취하는 현장에 대하여 정부가 하루 빨리 개입해야 한다. 앞으로 진행되는 심장 초음파 급여화 과정에서 이 불법행위를 정당화하려는 시도는 더욱 거세질 것으로 예상된다. 대리수술과 마찬가지인 ‘대리’ 초음파 검사의 관행은 하루 빨리 바로잡아야 할 것이다[10].
이상으로 상복부 초음파 검사의 급여화 이후 2년을 살펴보았다. 2020년 의사들의 투쟁의 열기가 아직 식지 않은 지금, 다시 한번 의사들은 일상에서도 의료정책에 대하여 항상 깨어 있어야 한다는 것을 당부하고 싶다. 부동산에서 전세정책 하나가 일파만파로 국민생활에 큰 영향을 미치는 것과 같이 의과대학 한개의 설립이나 특정 진료행위에 대한 건강보험 보장정책 변화는 일선 진료현장에서 큰 변화를 만들기 마련이다. 언제나 환자와 국민만 보고 좌고우면하지 않고 의료정책과 건강보험정책을 전문가인 의사들이 이끌어갈 수 있도록 우리 모두 힘과 지혜를 모아야 한다.
Acknowledgements
This research was supported by the Chungbuk-do and Cheongju-si, Korea, under the “2020 Industry-Academic Convergence R&D Support Project (R&D, 2020A005)” supervised by Chungbuk Industry University Cooperation Institute.